Exames de Ultrassom
Ultrassom Obstétrico
O que é o Ultrassom Obstétrico
 O Ultrassom Obstétrico é um exame que é feito durante o pré-natal, ou seja, na gestação, para o acompanhamento da mãe e do bebê.
O Ultrassom Obstétrico é um exame que é feito durante o pré-natal, ou seja, na gestação, para o acompanhamento da mãe e do bebê.
Permite investigar e acompanhar as diferentes etapas da vida intrauterina, avaliar a placenta, o líquido amniótico que protege o feto, monitorar o desenvolvimento do bebê desde as primeiras semanas até o nascimento.
No Ultrassom Obstétrico é possível detectar alguns problemas e anomalias fetais, que se diagnosticadas a tempo, podem ser facilmente solucionadas, evitando-se as complicações que ponham em risco a vida da mãe ou do concepto. Nele é possível também determinar a idade gestacional e a data provável do parto.
Tipos de exames obstétricos:
- translucência nucal,
- morfológico,
- obstétrico com Doppler (técnica destinada a avaliar o fluxo sanguíneo no cordão umbilical, no feto ou na placenta)
- Perfil Biofísico Fetal
 No primeiro trimestre de gravidez a ultrassonografia serve para a confirmação de uma gestação normal; avaliar a idade do bebê e as possíveis anormalidades ou risco de aborto; e também de avaliar como está o batimento do coração fetal; identificando anomalias da placenta, útero e outras estruturas pélvicas da mulher.
No primeiro trimestre de gravidez a ultrassonografia serve para a confirmação de uma gestação normal; avaliar a idade do bebê e as possíveis anormalidades ou risco de aborto; e também de avaliar como está o batimento do coração fetal; identificando anomalias da placenta, útero e outras estruturas pélvicas da mulher.
Já no segundo e terceiro trimestres de gravidez, sua utilidade consiste em além de avaliar a idade do bebê, verificar o seu crescimento, posição e, às vezes, o sexo; identificar algum problema de desenvolvimento; e avaliar a placenta, líquido amniótico e estruturas remanescentes da pelve.
Alguns centros indicam a realização de ultrassonografia obstétrica entre 13 e 14 semanas de gestação para procurar riscos de síndrome de Down ou outras anomalias do desenvolvimento do feto. O número total de Ultrassonografias feitas durante a gestação varia conforme a detecção feita pelo médico de alterações em exames de imagem ou de sangue nas anteriores.
Como é feito?
O Ultrassom Obstétrico utiliza ondas sonoras para produzir imagens de um bebê (embrião ou feto) no interior do útero de uma mulher grávida, assim como imagens do útero e dos ovários da mãe.
Existem riscos?
Não há riscos para a gestante e nem o feto no Ultrassom Obstétrico, pois não é utilizada radiação ionizante. Não possui efeitos colaterais danosos, sendo totalmente segura em gestantes e bebês.
As principais indicações do Ultrassom Obstétrico durante a gestação seriam:
- Determinar a implantação da gestação, se está tópica (dentro do útero) ou ectópica (fora do útero). A gestação ectópica tubárea é a mais comum. A principal complicação é a hemorragia por ruptura da tuba, que é emergência médica e pode ser fatal;
- Localização do DIU, caso haja a gestação na vigência do uso;
- Determinar se há sinais no primeiro trimestre da gestação com maior risco de abortamento;
- Esclarecimento da causa do sangramento vaginal durante a gestação;
- Diagnóstico da mola hidatiforme;
- Determinar se a gestação é única ou gemelar;
- Determinar o abortamento embrionário ou o óbito fetal;
- Determinar a idade gestacional;
- Determinar a causa da discordância entre a idade gestacional e o tamanho uterino;
- Acompanhar o crescimento e desenvolvimento do feto;
- Avaliar o bem estar fetal;
- Determinar a espessura da translucência nucal, o comprimento do osso nasal e o padrão Doppler do ducto venoso fetal, que são sinais que rastreiam anomalias fetais, especialmente a Síndrome de Down. Este exame obrigatoriamente tem que ser realizado entre a 10ª e a 14ª semana de gestação e, caso não saiba quando engravidou é importantíssimo datar a sua gestação pelo exame ultrassonográfico o quanto antes, para não perder esse período de rastreamento de anomalias;
- verificar se há sinais vitais presentes e movimentação normal do concepto;
- determinar a posição do feto, mais importante no final da gestação;
- verificar a quantidade de líquido amniótico, que tanto aumentada (indica a possível presença de anomalia do feto), quanto diminuída (indica ruptura precoce da bolsa amniótica ou anomalia fetal), é problema a ser resolvido;
- detectar e acompanhar anomalias congênitas do feto;
- determinar se há sinais de alguma infecção fetal (toxoplasmose, citomegalovirus, sífilis, rubéola);
- determinar se há sinais de anemia fetal, como ocorre na sensibilização pelo Rh negativo materno;
- determinar a inserção do cordão umbilical (normal, marginal ou vilamentosa);
- verificar se há nós ou circulares de cordão umbilical ao redor do feto (pode acarretar a morte do feto no final da gestação e contra-indica o parto normal);
- determinar a quantidade de vasos presentes no cordão umbilical (apenas uma artéria umbilical é suspeito de anomalia fetal), se há cistos
- determinar o comprimento do colo e se há risco de prematuridade;
- determinar se há aumento das contrações uterinas e risco de prematuridade;
- avaliar a morfologia completa do concepto entre a 20ª e a 24ª semana de gestação para rastrear anomalias e realizar o estudo Doppler das artérias uterinas, que prevê a restrição do crescimento intra-uterino a partir da 27ª semana;
- determinação do peso fetal;
- estudo Doppler das gestações de alto risco para verificar quando ocorre o sofrimento fetal e é necessário interromper a gestação;
- determinar o local onde está implantada a placenta: normal ou prévia (recobre o canal de saída do útero, acarreta maior risco de sangramento e contra-indica parto normal);
- verificar a presença de descolamento placentário, assim como a localização e o volume do hematoma;
- determinar se a placenta irá sair normalmente após o parto ou se está excessivamente aderida, como no acretismo placentário. Esses casos precisam ser diagnosticados durante a gestação, para que o médico tome as condutas preventivas corretas antes do parto, pois poderá ocorrer sangramento materno severo na hora do parto, que poderá colocar em risco a vida da mãe no parto;
- verificar se a placenta tem infartos, o que pode comprometer a nutrição do bebê;
- verificar se as paredes uterinas tem miomas e, especialmente, se a placenta está implantada sobre algum deles, o que acarreta maior risco de sangramento após o parto;
- verificar se há anomalias uterinas (septos, útero bicorno, útero didelfo, enovelados vasculares anômalos);
- verificar se há massas anexiais importantes;
- auxiliar em procedimentos invasivos (amniocentese, fetoscopia, derivações, transfusão intrauterina, fertilização in vitro, transferência de embriões, direcionar coleta de vilos coriônicos).
Preparo para o exame:
- Necessário agendamento
- Chegar com 20 minutos de antecedência.
- Levar solicitação médica e guia de exames autorizada.
- Trazer exames anteriores caso tenha feito (ultrassons da gravidez) para comparação de resultados
- Paciente menor de idade deve estar com acompanhante legal.
Ultrassom de Abdômen
O que é o Ultrassom de Abdômen?
 O Ultrassom de Abdômen tem como objetivo avaliar os órgãos da cavidade abdominal como pâncreas, fígado, aorta, rins, bexiga, baço e vesícula biliar. É indicado como exame de rotina ou na pesquisa de algum sintoma como dor, por exemplo.
O Ultrassom de Abdômen tem como objetivo avaliar os órgãos da cavidade abdominal como pâncreas, fígado, aorta, rins, bexiga, baço e vesícula biliar. É indicado como exame de rotina ou na pesquisa de algum sintoma como dor, por exemplo.
Por que fazer o exame de Ultrassom de Abdômen?
Existem muitos motivos para se fazer a ultrassonografia de abdômen. Entre as razões mais comuns podemos listar:
- Pesquisar as causas de dor do abdômen superior, o que inclui cálculos biliares, inflamações da vesícula biliar, do pâncreas, cálculos renais, aumento do fígado e trombose dos grandes vasos do intestino;
- Pesquisar as causas de dor do abdômen inferior, o que inclui a apendicite, as inflamações do intestino delgado e grosso (diverticulite, Doença de Crohn), oclusões intestinais e rastreamento de hérnias;
- Olhar as anormalidades que podem estar presentes nos órgãos abdominais, como tumores (benignos e malignos), aumento ou diminuição dos órgãos (vesícula biliar, fígado, baço, rins) e alterações da composição tecidual (aumento da fibrose no fígado, rins, infiltração de gordura nas vísceras ou ao redor delas);
- Avaliar a natureza de uma massa que pode ter sido vista ou palpada no exame físico ou percebida em outros exames de imagem;
- Avaliar a causa de icterícia, de enzimas hepáticas ou pancreáticas anormais;
- Rastreamento dos órgãos abdominais sempre que algum exame laboratorial acuse alguma anormalidade que possa estar relacionada com eles;
- Diagnóstico ou seguimento dos aumentos (aneurismas) da aorta abdominal e vasos ilíacos;
- Avaliar os problemas do fluxo sanguíneo em vários órgãos abdominais, em especial o fígado e os rins, além das artérias e veias mais calibrosas (aorta, artéria mesentérica superior, artérias renais, veia porta, veia cava inferior);
- Rastreamento de rotina para detecção precoce de tumores abdominais.
Existem riscos?
A Ultrassonografia de Abdômen é um método que não utiliza nenhum tipo de radiação e não apresenta efeitos colaterais.
Sua duração é rápida se o exame for normal e o exame é indolor; o que mais incomoda no exame é o enchimento da bexiga e o jejum.
Preparo para o exame:
Para o Ultrassom de Abdômen Total, o paciente precisa de jejum e estar com a bexiga cheia.
Em relação ao jejum, a principal razão é a de possibilitar uma avaliação adequada da vesícula biliar. Esse órgão está relacionado ao fígado e acumula bile para a digestão. Após 4 horas ela estará cheia e poderemos através do ultrassom avaliar suas paredes e possíveis cálculos no seu interior.
Além disso, o preparo é importante para diminuir a quantidade de gás no intestino, pois como o gás reflete as ondas de ultrassom, grande quantidade de gás poderá impedir a caracterização de alguns órgãos abdominais.
Em alguns pacientes com muitos gases ou constipados o uso de 40 gotas de Luftal 1 hora antes do exame poderá ajudar.
A bexiga cheia é fundamental para a correta avaliação de suas paredes e do seu conteúdo.
Tempo de jejum conforme faixa etária:
Recém nascido a 5 meses
- Restringir última mamada.
6 meses a 11 meses
- Jejum de 2 horas
- Oferecer água (respeitando os limites da criança).
Crianças de 1 a 3 anos e 11 meses:
- Jejum de 3 horas.
- Líquido: 100 a 200 ml de água 1 hora antes do exame.
Crianças de 4 a 7 anos e 11 meses:
- Jejum de 4 horas
- Líquido: 200 a 400 ml de água 1 hora antes do exame.
Crianças de 8 a 11 anos e 11 meses:
- Jejum de 6 horas
- Líquido: 300 a 500 ml de água 1 hora antes do exame.
Maiores de 12 anos e adultos:
- Jejum 08 horas
- Tomar 4 a 6 copos de água sem gás ao longo das 2 horas que antecedem o exame, sendo 1 copo a cada meia hora (exceto se houver restrição médica à ingestão de líquidos) e reter a urina.
- Tomar 16 gotas de DIMETICONA (Flagass, Luftal, etc.) de 8 em 8 horas, iniciando 24 horas antes do exame, exceto no caso de pacientes gestantes.
Preparos gerais:
- Necessário agendamento
- Evitar bebidas gasosas 24 horas antes do exame.
- Evitar alimentos gordurosos na última refeição.
- Não esvaziar a bexiga.
- Trazer exames anteriores relacionados (radiografias, ultrassonografias, tomografias computadorizadas e/ou ressonâncias magnéticas).
- Chegar 20 minutos antes do horário agendado.
Ultrassom Musculoesquelético
Por que fazer o ultrassom musculoesquelético?
 O ultrassom musculoesquelético está indicado nos casos de dores crônicas e agudas, suspeita de processos inflamatórios e rupturas dos tendões.
O ultrassom musculoesquelético está indicado nos casos de dores crônicas e agudas, suspeita de processos inflamatórios e rupturas dos tendões.
A ultrassonografia musculoesquelética avalia as articulações (ombro, cotovelo, braço, antebraço, punho, mão, quadril, coxa, joelho, perna, tornozelo e pé). Tem a proposta de avaliar tendões, músculos, fáscias, ligamentos, derrames articulares, cistos e pode identificar tendinites, rupturas tendíneas e musculares.
Vale ressaltar que a ultrassonografia musculoesquelética isoladamente não é capaz de detectar e avaliar por completo todos os tipos de lesões articulares. Mas certamente é de grande valia na análise inicial do paciente com lesões músculo-tendíneas, podendo inclusive orientar a conduta médica em grande parcela dos casos.
Exemplos de locais específicos para o exame de ultrassonografia musculoesqueletica e suas principais aplicações:
Ombro: avaliação dos tendões regionais, conhecidos como manguito rotador. Detecção de derrame articular e/ou bursites;
Joelho: avaliação dos tendões e ligamentos externos do joelho. Detecção de derrame articular;
Cotovelo: Detecção das chamadas epicondilites, comuns na prática de determinados esportes, como tênis ou golfe;
Punho: Pesquisa de tenossinovites, que são inflamações dos tendões e bainhas que os revestem;
Coxa: Avaliação de lesões musculares, como distensões ou estiramentos.
Existem riscos no ultrassom musculoesquelético?
Este é um exame não invasivo e indolor, realizado com o paciente sentado. Apenas utiliza-se de gel para contato do transdutor com a região em estudo.
Preparo para o exame:
Não precisa de um prepara muito especifico. Apenas:
- Levar exames anteriores, caso tiver.
- Chegar 20 minutos antes do horário agendado.
Ultrassom da Tireoide
Por que realizar o ultrassom de tireoide?
O ultrassom de tireoide é um método de imagem usado para se observar a tireoide, uma glândula localizada na parte anterior do pescoço e que regula o metabolismo. É utilizado para avaliação, seguimento, diagnóstico e caracterização das alterações e/ou lesões que possam ocorrer nessa região, auxiliando, complementando e interagindo com outras especialidades médicas.
Um ultrassom de tireoide é feito geralmente quando existe um crescimento anormal desta glândula. O exame pode ajudar no diagnóstico diferencial entre uma cavidade contendo líquido (cisto) e tecido anormal que pode ou não pode ser cancerígeno (um tumor).
Como é feito o exame de ultrassom de tireoide?
O ultrassom de tireoide oferece uma análise morfológica muito detalhada de toda a glândula, que certamente irá auxiliar no diagnóstico e permitirá o tratamento mais correto da doença por seu médico. A tireoide pode ser examinada por uma sonda especial de alta resolução, o que permite detecção de lesões muito pequenas, que geralmente passam despercebidas por outros métodos de imagem.
Principais indicações:
Existem muitas razões para se examinar a tireoide com ultrassom. As principais razões seriam:
- Analisar um nódulo ou caroço que seu médico viu ou sentiu na palpação do seu pescoço;
- Verificar quais são as características dos nódulos encontrados, classificando-os de acordo com o risco de malignidade;
- qual é o padrão de vascularização do nódulo tireoidiano (estudo Doppler), o que pode dar uma boa pista se é benigno ou maligno;
- Acompanhamento da tireoide com nódulos, para verificar se surgiram novos nódulos e analisar as mudanças dos nódulos previamente existentes, o que poderá ou não indicar a cirurgia para removê-los;
- Analisar a glândula tireoidiana aumentada e verificar qual é a causa mais provável desse aumento, além de determinar seu tamanho, para posterior acompanhamento evolutivo ou cálculo da dose de iodo radioativo a ser administrado no hipertireoidismo;
- Verificar a causa da dor na região da tireoide, cuja causa mais comum é a tireoidite linfocítica (autoimune);
- Acompanhamento anual da tireoidite para rastreamento de nódulos, pois eles surgem com maior frequência nesses casos e é preciso saber se são cancerosos. Como a tireoide endurece nessa doença, dificilmente o nódulo será detectado pela palpação apenas;
- Analisar a anormalidade tireoidiana detectada por outros exames, como a ecografia das carótidas, a cintilografia tireoidiana, a tomografia computadorizada ou a ressonância magnética do pescoço;
- Como está o local operado após a cirurgia do câncer tireoidiano, para verificar: se está livre do câncer; se o tumor voltou a crescer onde estava;se o tumor foi para outros locais do pescoço (metástases); acompanhar alguma lesão duvidosa no local operado para diferenciar se é benigna ou maligna;
- Direcionamento ultrassonográfico da biópsia para nódulos tireoidianos ou para os que surgem no local operado de câncer tireoidiano (aspira-se pequena quantidade de células com uma agulha fina e examina-se ao microscópio para saber se são benignos ou malignos);
- Mapear os linfonodos (ínguas) do pescoço, principalmente antes ou após uma cirurgia de câncer de tireoide, para verificar se podem estar afetados pelo tumor, mas também para acompanhar esses nódulos quando estão aumentados por qualquer outro motivo.
Existem riscos?
Não. A ultrassonografia é um método que não utiliza nenhum tipo de radiação e não apresenta efeitos colaterais.
O exame é indolor, exceto nos casos em que for necessária uma biópsia aspirativa com agulha fina. O transdutor é colocado sobre a sua pele, na região da tireoide, utilizando-se um gel para facilitar o contato e deslizamento do transdutor sobre a pele.
O gel pode estar frio ou ter sido previamente aquecido e ele pode grudar nas roupas. Quando o gel seca transforma-se em pó esbranquiçado que pode ser escovado.
Preparo para o exame:
Não precisa de um prepara muito especifico. Apenas:
- Levar exames anteriores, caso tiver.
- Chegar 20 minutos antes do horário agendado.
Ultrassom Ginecológico
Para que serve o ultrassom ginecológico?
Conhecido também como ultrassom transvaginal (ou endovaginal), é um exame não é invasivo utilizado para a avaliação dos órgãos reprodutivos femininos, incluindo o útero, os ovários e o colo uterino.
Como o próprio nome já diz, é um exame realizado por via endovaginal e emite ondas sonoras ao invés de radiação para gerar imagens em movimento das estruturas pélvicas. Proporciona imagens das estruturas pélvicas com maior definição quando comparado ao exame realizado pela via abdominal.
Como é feito a ultrassom ginecológico (transvaginal/endovaginal)?
Na ultrassonografia ginecológica transvaginal (ou endovaginal), a paciente permanece deitada em uma maca em posição ginecológica e um transdutor é introduzido dentro do canal vaginal. Esse transdutor estará encapado por preservativo contendo gel e emitirá ondas sonoras de alta frequência que irão refletir nas estruturas corpóreas, formando as imagens no monitor do aparelho de ultrassom.
Em alguns casos especiais, um método denominado infusão salina sonográfica (histerossonografia) poderá ser utilizado para melhor avaliação da cavidade endometrial. Por meio desse método, um pequeno cateter é introduzido na cavidade uterina e uma solução fisiológica é injetada para facilitar a visualização de leiomiomas uterinos ou de pólipos endometriais.
Principais etapas do ultrassom ginecológico (transvaginal/endovaginal):
- Inserção de um espéculo esterilizado no canal vaginal;
- Limpeza do colo do útero com uma solução antisséptica;
- Introdução de um cateter até o fundo do útero;
- Injeção de uma solução fisiológica estéril;
- Remoção do espéculo;
- Inserção do transdutor ultrassonográfico dentro do canal vaginal.
Indicações para o ultrassom ginecológico (transvaginal/endovaginal):
- Achados anormais no exame físico, tais como cistos ovarianos, leiomiomas uterinos, pólipos uterinos e outros tumores pélvicos;
- Sangramento uterino anormal ou problemas menstruais;
- Alguns tipos de infertilidade;
- Gestação ectópica;
- Dor pélvica crônica ou endometriose.
A ultrassonografia transvaginal também é utilizada no acompanhamento pré-natal. Habitualmente é realizada de forma precoce na gestação no intuito de datação e avaliação do número de embriões, a qual realiza o diagnóstico do tipo de gemelaridade e também pode ser utilizada para avaliar o tamanho do colo uterino (em pacientes com histórico de incompetência istmo-cervical ou síndrome do colo curto).
Nos casos de sangramento por via vaginal no início da gestação, é um excelente exame para diagnosticar áreas de descolamento placentário.
Esse exame também é parte essencial no diagnóstico e acompanhamento do tratamento de infertilidade. Após a introdução das medicações para estímulo ovariano, a paciente deve realizar o controle do crescimento dos folículos ovarianos a cada dois dias ou até mesmo diariamente, a depender da avaliação individual de cada paciente e do risco de desenvolver a síndrome do hiperestímulo ovariano.
Existem riscos?
O exame não é doloroso, apesar de algumas mulheres sentirem desconforto da pressão causada pelo transdutor dentro do canal vaginal. Apenas uma pequena porção do transdutor é colocada dentro da vagina.
Não foi evidenciado nenhum risco ao ser humano. Ao contrário do raio-X, não há exposição à radiação com esse exame.
Preparo para o exame:
O ultrassom transvaginal geralmente é realizado com a bexiga vazia ou parcialmente repleta. A paciente não estará com nenhuma vestimenta, utilizando somente um avental. Não há contraindicações para ser realizado durante o período menstrual (caso a paciente esteja menstruando e utilizando um tampão vaginal, o médico deverá solicitar a retirada do tampão).
- Avise seu médico caso você tenha sensibilidade ou alergia ao látex;
- Geralmente não é necessária a utilização de sedação e/ou anestesia para a realização do ultrassom, a não ser que ele faça parte complementar de outro exame que necessite anestesia;
- Utilize roupas confortáveis e fique atenta à higiene local após o procedimento (uma pequena quantidade de gel pode permanecer dentro do canal vaginal);
- Levar exames anteriores, caso tiver;
- Chegar 20 minutos antes do horário agendado.
Mapeamento de endometriose:
- Tomar 2 comprimidos de Ducolax® às 16:00 do dia anterior, dieta leve no jantar e fazer um fleet enema 1 hora antes do exame.
Ultrassom de Mamas
Por que realizar o Ultrassom de Mamas?
O Ultrassom de Mamas é um importante método auxiliar no diagnóstico das lesões e/ou alterações mamárias. Realizado em conjunto com o exame físico ou com uma mamografia, o ultrassom de mamas pode identificar cistos, tumores, abscessos, linfonodos, ectasia dos ductos mamários, vegetações e tumores sólidos incipientes nas paredes ductais, devido sua capacidade de discernir cada camada tecidual e poder correlacioná-las com a anatomia e patologia das mamas.
O exame de ultrassom de mamas informa sobre o estado da pele e dos tecidos subcutâneo, fibroglandular e muscular posterior. Ele é útil para analisar algumas alterações mamárias, como as que podem ser sentidas, mas não visualizadas na mamografia ou variações em mulheres com tecido mamário denso. Também pode ser usado para observar alterações que foram vistas na mamografia.
A ultrassonografia mamária pode ser usada para distinguir a diferença entre os cistos com líquido e massas sólidas. Os médicos muitas vezes usam o ultrassom para guiar o posicionamento de uma agulha de biópsia.
As vantagens da ultrassonografia mamária aumentam quando a mama é muito densa e difícil de ser examinada, tanto pelo médico, quanto pela mamografia, como ocorre nas seguintes situações:
- jovens;
- mastopatia fibrocística (displasia);
- mamas submetidas à radioterapia prévia;
- portadoras de prótese de silicone;
- pacientes que estão sob terapia hormonal (p.e. tratamentos para engravidar e da menopausa);
- gestantes;
- mastites (inflamações).
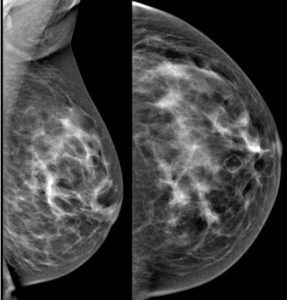
A ultrassonografia pode detectar aquelas mamas que são de maior risco para ter o câncer de mama, ou seja, que apresentem mastopatia fibrocística muito intensa (muito densa), espessamento das paredes dos ductos mamários, calcificações no parênquima e ductos, alterações da arquitetura tecidual mamária e da sua vascularização (detectadas pelo estudo Doppler). Nesses casos, recomenda-se que os exames sejam realizados com periodicidade menor (a cada 6 meses) para maior segurança do diagnóstico precoce.
O ultrassom de mamas hoje não é mais um simples coadjuvante da mamografia, sendo considerada um dos principais métodos para detecção do câncer oculto na mama densa, na mama jovem (90% da mortalidade do câncer de mama ocorre na mulher com menos de 50 anos), sendo a principal arma disponível para caracterizar a lesão observada (benigna versus maligna; cística versus sólida ou mista; hipovascularizada versus hipervascularizada).
Em alguns casos, a retirada de amostras dos tecidos (biópsia) ou das células (punção aspirativa) de uma área suspeita, pode ser necessária para finalizar um diagnóstico específico. Se a biópsia ou a punção for necessária, a ultrassonografia direcionará a agulha até o local suspeito, para a coleta do material, que será enviado para a Patologia para verificar se há ou não necessidade de uma cirurgia. As aspirações (remoção de um líquido) dos cistos mamários, também são comumente realizadas usando o direcionamento ultrassonográfico.
Existem riscos?
Ao contrário da maioria dos exames de diagnóstico por imagem, a ultrassonografia das mamas é uma técnica que não emprega radiação ionizante para a formação da imagem. Ela utiliza ondas sonoras de alta frequência, que quando batem em órgãos e tecidos produzem ecos. Esses ecos são convertidos em imagens, em tempo real, de órgãos, tecidos e fluxo sanguíneo do corpo, que podem ser observados na tela do computador.
Indicações para a Ultrassonografia mamária:
- Para caracterizar um nódulo presente na mamografia ou na palpação (cístico versus sólido, benigno versus maligno, nódulo verdadeiro versus falso);
- Para definir a conduta quando um nódulo palpável não é visto na mamografia ou quando é visto na mamografia e não é papável;
- Para verificar se as microcalcificações presentes no raio X estão associadas a tumor ou a processos benignos;
- Para esclarecer a mamografia inconclusiva (mamas densas, operadas, com próteses de silicone ou irradiadas);
- Para evitar a mamografia, emissora de radiação ionizante, que se acumula nos tecidos e é potencialmente cancerígena (principalmente em gestantes, jovens ou naquelas que já fizeram muito exame radiológico);
- Para examinar mamas densas (com mastopatia fibrocística, gestantes, jovens ou irradiadas);
- Para examinar as mamas com próteses (a mamografia pode romper as próteses, além de não conseguir penetrá-las e examiná-las adequadamente);
- Para examinar mamas desestruturadas após uma cirurgia ou radioterapia;
- Para pesquisar a dilatação dos canais das mamas (ductos), especialmente quando há perda de secreção pelo mamilo;
- Para direcionar biópsias para nódulos palpáveis ou detectados em exames de imagem;
- Para rastrear o câncer de mama em mulheres com menos de 50 anos, devido elevado risco de falso-negativo da mamografia (parecer do Instituto do Câncer e Instituto da Saúde dos EUA de 2004)
Preparo para o exame:
- É necessário agendamento
- Chegar com 15 minutos de antecedência.
- Levar solicitação médica e guia de exames autorizada.
- Trazer exames anteriores (ultrassons e mamografias) para comparação de resultados.
- Paciente menor de idade deve estar com acompanhante legal.
Ultrassom Vascular
O ultrassom vascular (Doppler ou Ecodoppler vascular ) é um exame diagnóstico que se utiliza do eco de sons inaudíveis que se refletem nos órgãos e tecidos do corpo humano e permitem a visualização dessas estruturas. O aparelho possibilita ouvir e perceber o funcionamento adequado ou insuficiente do sistema vascular, ou seja, das artérias, veias, válvulas e eventuais refluxos sanguíneos, além de ser, hoje, o mais importante método para diagnosticar e planejar possíveis cirurgias da maior parte das doenças vasculares. Por meio dele, o médico é capaz de avaliar as varizes, as artérias e fornecer o diagnóstico das tromboses (venosas e arteriais).
O procedimento de ultrassonografia vascular oferece excelente precisão diagnóstica, é indolor e pode ser repetido inúmeras vezes, já que não possui efeito cumulativo ou colateral. Por isso, este exame é amplamente utilizado por angiologistas, cirurgiões vasculares, cardiologistas, ortopedistas, neurologistas, ginecologistas, dentre outros profissionais, na obtenção de diagnósticos precisos do estado clínico de problemas vasculares localizados, como varizes de membros inferiores, “vasinhos vermelhos”, tromboses, estado da circulação em diabéticos, fumantes, pacientes com antecedentes de doenças vasculares, e diagnósticos de risco de derrame cerebral (ultrassom das carótidas).
Por que realizar o Ultrassom Vascular (Ecodoppler ou Doppler)?
O método Doppler veio revolucionar o diagnóstico das varizes, pois somente com um exame não invasivo, de fácil realização, em aparelho de baixo custo e rápido pode-se “visualizar” o sistema venoso profundo e superficial do membro em tempo real e com alta eficácia de diagnóstico.
O Doppler vascular tornou-se tão útil que, na prática, não se indica mais cirurgia de varizes sem a sua prévia realização, pois com este método podemos não só mapear as veias varicosas visíveis, mas também as veias que não se evidenciam a olho nu e mesmo a localização das veias perfurantes, que serão ligadas na cirurgia. Na prática o aparelho pode ser utilizado até no intraoperatório para visualizar varizes e localização de cateteres em cirurgia endovascular e a laser.
A finalidade deste exame, quando realizado em membros inferiores, incide principalmente sobre o estudo de duas doenças distintas: a insuficiência venosa superficial e/ou profunda e a trombose venosa também superficial e/ou profunda. Este exame permite estudar:
- A anatomia, sobretudo topográfica, da rede venosa superficial e profunda
- A direção do fluxo sanguíneo nas veias, importantíssima para o estudo da insuficiência venosa
- A existência de fluxo retrógrado (em direção oposta à fisiológica – fluxo anterógrado) ou de situações de refluxo (fluxo bidirecional)
- Num contexto de suspeita de trombose venosa este exame fornece o diagnóstico definitivo e avalia a gravidade da situação
Problemas vasculares mais comuns:
- Varizes
- Teleangectasias (Vasinhos)
- Trombose Venosa
- Inchaço
- Doença Carotídea
- Aneurisma de Aorta
- Doença Arterial Obstrutiva
- Catéteres
- Erisipela e Celulite
- Compressão no desfiladeiro torácico
- Tromboflebite superficial
Existem riscos?
O ultrassom vascular (Ecodoppler ou Dopller venoso) dos membros inferiores é um exame não invasivo que utiliza os ultrassons de modo a adquirir informações sobre a anatomia, fisiologia e a patologia das artérias e veias do organismo, como carótidas, aorta, renais e artérias e veias dos membros inferiores.
Este exame é fundamental principalmente para os pacientes diabéticos, fumantes ou portadores de vasculopatias, além de ser indolor. O equipamento é portátil e pode ser utilizado de maneira repetitiva, pois não causa nenhum transtorno ao paciente, podendo inclusive ser usado em mulheres grávidas.
Preparo para o exame:
Para este exame não existe preparo específico, entretanto o paciente deve ter alguns cuidados:
- Se houver ferida no membro a ser estudado, o curativo deve estar limpo e ser o menor possível para que não limite a área a ser examinada. Os curativos não serão retirados durante o exame e o aparelho não será usado em cima da ferida.
- Não se apresentar para o exame sem roupas íntimas, uma vez que o exame se inicia na região inguinal (“virilha”). A região genital não será exposta.
- Levar exames anteriores, caso tiver;
- Chegar 15 minutos antes do horário agendado.
Ultrassom de Testículos
O Ultrassom de testículos é um exame usado para a obtenção de imagens dos testículos e áreas vizinhas da bolsa escrotal (escroto). Também é chamado de ecografia ou ultrassonografia. Um ultrassom de testículos pode ainda ser chamado de ecografia de testículo ou ultrassom escrotal.
A ultrassonografia de testículos tem se mostrado um método de alta sensibilidade para o diagnóstico das patologias que incidem sobre essa região, auxiliando, complementando e interagindo com outras especialidades médicas.
Como é realizado o ultrassom de testículos?
O instrumento usado durante o ultrassom é uma sonda ou transdutor. Esse dispositivo portátil converte energia de um tipo para outro. É passado sobre a região a ser examinada do organismo em movimentos de varredura. O transdutor emite sons à medida que se move através do organismo.
O transdutor recebe uma série de ecos à medida que as ondas sonoras batem nos órgãos e voltam para o aparelho. Os ecos são processados por um computador, formando imagens em um monitor de vídeo. Os tecidos anormais transmitem ecos diferentes dos normais. O radiologista pode interpretar os ecos distinguir entre tumores benignos e malignos.
Por que realizar a ultrassonografia escrotal?
Este procedimento é, muitas vezes, o primeiro exame realizado caso o médico suspeite de câncer de testículo. O padrão dos ecos é usado para distinguir certas condições benignas, como hidrocele ou varicocele, de um tumor sólido que pode ser maligno. Se o nódulo é sólido, é provável que seja um câncer, e o médico solicitará outros exames ou até uma cirurgia para remover o testículo.
Os médicos também podem recomendar aos seus pacientes o ultrassom de testículos para:
- Verificar se um caroço no escroto é sólido (tumor) ou preenchido com líquido (cisto)
- Determinar as consequências de um traumatismo no escroto
- Identificar as origens da dor ou do inchaço nos testículos
- Avaliar as causas da infertilidade
- Encontrar a localização de um testículo não descido (testículo criptorquídico)
Existem riscos?
A ultrassonografia de testículos é um procedimento seguro, indolor e não invasivo. O procedimento usa ondas sonoras de alta frequência para produzir imagens dos órgãos internos do organismo. Não utiliza nenhum tipo de radiação e não apresenta efeitos colaterais.
Preparação para o exame:
- Não é necessário nenhum preparo especial para fazer um ultrassom de testículo. Não há restrição alimentar, jejum ou necessidade de manter a bexiga cheia antes do exame.
- Levar exames anteriores, caso tiver;
- Chegar 15 minutos antes do horário agendado.
Ultrassom de Próstata
O ultrassom de próstata proporciona imagens da próstata do homem. O exame pode ser realizado por via abdominal e por via transretal (inserção de uma sonda de ultrassom no reto do paciente).
O ultrassom de próstata por via transretal é um procedimento que se beneficia da menor distância entre o transdutor e a próstata, o que facilita a perfeita visualização, identificação e caracterização das alterações e/ou lesões que possam ocorrer nessa região, auxiliando, complementando e interagindo com outras especialidades médicas.
Por que a ultrassonografia de próstata deve ser realizada pelo reto?
A próstata está localizada entre a bexiga urinária e o reto, atrás do osso do púbis, o que impede o exame adequado pela via abdominal. Sua localização “escondida” atrás do púbis e ao redor da uretra, profundamente situada na pelve era muito difícil de ser examinada pelos métodos antigos e os diagnósticos do câncer geralmente eram tardios. A ultrassonografia pela via transretal permitiu, pela primeira vez, uma análise in vivo com ricos detalhes anatômicos da próstata e o conhecimento da história natural de patologias benignas desta glândula, alguns insuspeitados. Hoje é um método de diagnóstico fundamental e indispensável na detecção das patologias que a afetam, no direcionamento das biópsias, como coadjuvante de algumas terapias e no acompanhamento das doenças.
O exame pela via transabdominal da próstata exige a utilização de um transdutor de maior penetração, para poder atravessar todas as camadas teciduais até atingi-la (pele, subcutâneo, musculatura, aponeurose, bexiga urinária), de menor resolução e que não permite a análise fidedigna morfotextural. Nem as medidas da próstata são corretas pela via transabominal, devido ao bloqueio do feixe ultrassonográfico ao atingir o osso do púbis, o que impede a visualização completa da glândula. O volume prostático tem que ser estimado com precisão para a correta interpretação do PSA, para análise do crescimento da próstata ou da resposta ao tratamento, o que exige a via transretal. Também a análise morfotextural das zonas da próstata (permite a detecção precoce do câncer) e o rastreamento de áreas de hipervascularização pelo estudo Doppler (outro recurso para detecção precoce do câncer), só são possíveis quando o exame é realizado pela via transretal, que utiliza um transdutor de resolução muito superior, mas de baixa penetração e, por isso, tem que estar junto ao local examinado (a próstata está acoplada ao reto). Para a detecção precoce de qualquer outra anormalidade sutil da próstata, a via transretal também se impõe.
Por que realizar o ultrassom de próstata?
Muitas doenças envolvem a glândula prostática, incluindo as anormalidades da estrutura prostática, as infecções, os cistos, a hipertrofia (aumento) e o câncer (o mais comum do homem). O exame ultrassonográfico é usado para detectar as doenças e as alterações prostáticas junto com o toque retal e outros exames laboratoriais. A dosagem do PSA (antígeno prostático especifico) no sangue, embora seja considerado um bom rastreador do câncer de próstata, detecta apenas 70% dos casos. O toque retal também não consegue detectar o câncer mais agressivo da próstata, pois ele cresce invadindo e mesclando-se com o tecido prostático não canceroso, o que impossibilita ao médico senti-lo como um nódulo distinto do restante da glândula. Portanto, é indispensável você se submeter ao exame ultrassonográfico retal (de alta resolução), associado ao estudo com Power Doppler, para que sejam detectados praticamente todos os casos desta moléstia, em especial quando o câncer está no seu estágio inicial, que é curável.
Vendo por esse prisma, a situação do homem é melhor do que a da mulher, que não dispõe de meios tão efetivos para controle dos tumores de mama e ovário até o presente.
O diagnóstico específico de câncer prostático requer a biópsia, que é feita com a retirada de uma amostra de tecido, da área de suspeita da glândula. Se uma área suspeita ou muito vascularizada for identificada na ultrassonografia transretal, uma biópsia poderá ser realizada sob direcionamento ultrassonográfico, para ser retirado uma pequena amostra de tecido, a qual será examinada ao microscópico por um patologista, que emitirá o laudo final.
Indicações da ultrassonografia de próstata:
- Exame digital alterado com PSA normal em pacientes de qualquer idade;
- Como exame de rotina (anual) em pacientes acima de 50 anos;
- PSA aumentado em pacientes de qualquer idade;
- Diagnosticar patologias benignas da próstata (hiperplasia prostática benigna, infartos, prostatites, ectasia ductal benigna, calcificações, lesões focais uretrais, cistos prostáticos, lesões ductos ejaculatórios, malacoplaquia);
- Diagnosticar a infertilidade;
- Diagnosticar o câncer de próstata (rastreamento anual após os 50 anos);
- Dirigir biópsia, em especial para as áreas de hipervascularização (Doppler);
- Estadiamento do câncer de próstata;
- Guiar implante de radioterapia local;
- Seguimento hiperplasia prostática benigna, suspeita de tumor, pós cirurgia.
O exame é dolorido?
No exame ultrassonográfico de próstata a dor é referida apenas como um desconforto retal, similar ao encontrado no exame feito pelo médico urologista. Se for feita a biópsia da próstata, um desconforto adicional é relatado, quando da picada da agulha, embora perfeitamente tolerável com o analgésico tópico que é utilizado previamente ao procedimento.
Existem riscos na ultrassonografia de próstata?
Se você tiver hemorroidas ou outras lesões retais, poderá sentir algum desconforto durante o exame e poderá apresentar sangramento retal discreto, após o exame, minimizado pelo analgésico e anestésico que utilizamos em nosso serviço.
Se for realizada uma biópsia você talvez possa sangrar nas fezes, na urina ou no sêmen, após o procedimento. O sangramento pode durar desde dias, até semanas após a biópsia.
Existe um risco baixo de infecção, no caso de ser feita a biópsia. Se você tiver febre, dor ou qualquer outro sintoma incomum após o procedimento, pode ser uma infecção e você deverá contatar o seu médico, para que ele prescreva antibióticos adicionais. Se a infecção acontecer é geralmente pequena e pode ser tratada facilmente, desde que relatada imediatamente. Recomenda-se que não viaje até 10 dias após o exame ou que tenha um médico que possa atendê-lo no local de destino.
Preparo para o exame?
- Em tese, o exame por via transretal dispensa a repleção da bexiga, mas no geral, para que se obtenha um diagnóstico mais preciso, incluindo a avaliação da bexiga, este procedimento é precedido de uma investigação por via abdominal. Por esta razão, a repleção da bexiga é essencial, pois desloca as alças intestinais e atua como uma janela para a transmissão das ondas ultrassônicas, facilitando a visualização e avaliação da área a ser examinada. Caso realize o ultrassom por via abdominal, ingerir de 2 a 4 copos de água uma hora antes do exame.
- Fazer uso de 2 comprimidos de laxativo (lactopurga).
- Realizar um enema com água duas ou 4 horas antes do exame, para eliminar os resíduos fecais.









